3. Réflexes communs et diversité des prises en charge
Sur base de quelques vignettes, les chercheuses ont envisagé les différentes manières dont les services concernés prennent en charge une même situation de maltraitance sexuelle selon la porte d’entrée franchie : secteur hospitalier ou SOS-Enfants.
Il s’agit d’un travail de reconstruction, d’extrapolation de données récoltées sur le terrain et de validation par les équipes concernées. Malgré la simplification qu’elle induit, cette méthode permet d’illustrer et de comprendre les logiques présentes au cœur de chaque équipe. Chaque étape de la prise en charge est explorée : médicale, psychologique, médico-légale et judiciaire.
– Arrivée par les urgences après un viol (< 72h) : Tiffany, une jeune fille de 12 ans (pubère) est amenée vers 20 heures aux urgences par la police et ses parents pour suspicion d’abus sexuels. Elle a raconté, quelques heures plus tôt, à ses parents, s’être fait agresser sexuellement (rapport sexuel avec pénétration) la veille par un voisin de l’immeuble âgé d’une vingtaine d’années. Il l’aurait invitée à monter dans son appartement puis l’aurait enfermée dans sa chambre. Les actes auraient été commis sans violence physique. Ses parents ont déjà porté plainte.
– Arrivée aux urgences pour une suspicion de viol (situation chronique) : Sonia (13 ans) et Nina (14 ans) sont admises aux urgences, en journée, à la demande d’un service d’aide en milieu ouvert (AMO). L’équipe avait reçu Sonia et sa sœur, Nina, toutes deux amenées par leur grande sœur. C’est cette dernière qui révèle à la demande des deux plus jeunes que leur frère de 25 ans les abusait sexuellement. En raison d’un sentiment de honte, elles ont mis du temps à en parler. La maman a été mise au courant par la maman de la meilleure amie de la grande sœur. La maman a, par la suite, raconté les faits au papa. Les parents sont très désemparés mais croient leurs deux plus jeunes filles ; la grande sœur également. Elle se dit choquée mais croit son frère capable de faire ça. Les parents ont confronté le frère au récit de ses sœurs, il a nié puis a reconnu pour la plus jeune des deux sœurs.
– Arrivée aux urgences pour une situation d’attouchements (présentée comme telle) : Les parents de Léa (3 ans) sont séparés. Après avoir passé sa première journée seule avec son père, Jessica a présenté des vomissements importants et incoercibles, ainsi que des douleurs abdominales. Le soir même, l’enfant est amené dans un hôpital de la ville. Aux urgences, elle est subpyrétique. La mère demande son transfert dans un autre hôpital possédant un service médico-psychosocial pédiatrique car, selon elle, son enfant présente la même attitude que quelques mois plus tôt lorsqu’elle a dit avoir été victime d’attouchements de son papa. D’après le père, l’enfant a beaucoup mangé et bu durant cette journée.
– Arrivée par l’hospitalisation somatique : Laetitia est amenée plusieurs fois aux urgences par sa maman en raison de fortes douleurs abdominales. A l’occasion d’une énième présentation, le service des urgences décide de l’hospitaliser afin de réaliser une mise au point complète. Durant son hospitalisation, lorsque ses proches s’absentent, Laetitia confie à demi-mot au personnel soignant avoir été victime d’attouchements de la part de son grand-père.
– Arrivée chez SOS-Enfants (diagnostic) : Une direction d’école contacte une équipe SOS-Enfants pour lui faire part de ses inquiétudes concernant la situation de Mathieu. Ce garçon de 8 ans rencontre de plus en plus de difficultés pour se concentrer à l’école, ses résultats scolaires sont également en baisse. Durant la récréation, il a confié à ses amis avoir été plusieurs fois victime de maltraitance sexuelle de la part d’un membre de sa famille. Il ne révèle pas de qui il s’agit exactement mais ses parents ne seraient pas concernés. Les surveillants entendent ses révélations et en font part à la direction de l’école. Le centre PMS (psycho-médico-social) a été informé de la situation. Au regard de la complexité de la situation, il conseille à la direction de prendre contact avec l’équipe SOS-Enfants de la région mais reste présent.
– Arrivée chez SOS-Enfants (suivi) : Julien a été victime de viol lors d’un voyage scolaire. Les parents, assez rapidement mis au courant de la situation par leur fils de 12 ans, ont déposé plainte. Ils ont cependant quelques inquiétudes concernant l’état psychologique de leur enfant et sont demandeurs d’aide. Le Bureau d’aide aux victimes les envoie directement vers l’équipe SOS-Enfants de leur région. Les parents mettent cependant un certain temps pour contacter l’équipe.
Le rapport complet de la recherche-action détaille de manière très précise l’ensemble de ces scénarios. Les pages qui suivent en présentent les principaux enseignements.
3.1 Constats majeurs
Malgré des réflexes communs, les équipes peuvent prendre en charge une même situation de différentes façons. Un tronc commun guide la prise en charge de chaque enfant. « Pour prendre l’exemple de la prise en charge initiée aux urgences, illustre Aurore Dachy, l’enfant sera toujours examiné sur le plan médical et un relais sera envisagé sur le plan psychosocial, éventuellement médical. La question de la protection de l’enfant sera toujours aussi envisagée. Cependant, lorsque l’on observe chaque situation isolément, des différences s’opèrent sur l’ensemble des dimensions de la prise en charge. »
Ces divergences sont :
– Le type de prise en charge médicale varie en fonction de chaque service (moment de la réalisation des prélèvements, type d’examen réalisé et par qui, suivi médical) ;
– Les éventuelles poursuites pénales impactent différemment les situations : certains examens légaux ne sont pas pensés en lien avec la prise en charge médicale. Les auditions vidéo-filmées ne sont pas toujours réalisées. Et, si elles le sont, c’est parfois dans un délai très éloigné, ce qui peut gêner la mise en place du travail au sein d’une équipe SOS-Enfants.
– Le travail d’un service médico-psychosocial n’est pas toujours envisagé de la même manière : la présence de l’aspect médical est variable, certaines équipes travaillent dans le suivi, d’autres dans l’évaluation.
– La question du signalement au SAJ, voire au Parquet, est abordée différemment par les services, certains prenant par exemple moins de risques avec une famille en signalant plus rapidement la situation à l’aide à la jeunesse ou aux autorités judiciaires. Si des textes de lois existent, ils restent soumis à interprétation lorsqu’ils sont mobilisés sur le terrain…
La dynamique locale influence aussi la prise en charge. « Le contexte doit toujours être considéré pour comprendre chaque intervention, dit Aurore Dachy. Le travailleur orientera également son intervention en fonction du type de situation auquel a l’habitude d’être exposé. En outre, chaque intervention reste singulière et dépendante de la personne qui la prendra en charge. Notons des philosophies institutionnelles propres, des choix conscients posés pour décider d’intervenir de telle ou telle manière. »
3.2 A quelle maltraitance sexuelle les services sont-ils exposés ?
Tous se disent davantage exposés à des situations chroniques, floues ou encore anciennes de maltraitance sexuelle. Des cas qui s’avèrent sans doute plus fréquents parce que, de manière générale, l’enfant parle rarement directement et d’une traite après le ou les actes de maltraitance. Ce constat est d’autant plus vrai en ce qui concerne les cas les plus courants : ceux issus du milieu familial. « On intervient plus rarement en aigu. C’est souvent plus tard, une semaine, deux semaines après, quand l’enfant commence à révéler les choses », témoigne un médecin légiste. L’ensemble des services rencontrés souligne la singularité des situations de maltraitance sexuelle auxquelles ils sont exposés.
Les hôpitaux font plus souvent état de cas d’allégations ou d’attouchements que de situations de viol, dont peu en phase aigüe. Seuls deux des hôpitaux semblent plus exposés à des situations de viols récents, peut-être parce que dans ces régions la prise en charge de ces situations est davantage centralisée pour certains aspects. Au CHU Saint-Pierre par exemple, l’analyse de 66 dossiers de 2008 à 2010 montre 46 cas de suspicions d’abus sexuel, 13 d’abus sexuel, 4 d’attouchements, 1 d’agression, 1 de fugue et 1 de maltraitance répertoriés comme motifs de présentation aux urgences. 25 patients ont été victimes de viol avec pénétration ou tentative de pénétration. Autre information capitale afin de différencier les types de prise en charge entre les différentes sphères hospitalières : 21 de ces patients sont venus aux urgences dans les 72 premières heures (8). Un chiffre particulièrement intéressant lorsqu’on le compare à d’autres structures où les pédiatres disent ne jamais avoir été exposés à des faits de viol en phase aigüe.
Les équipes SOS-Enfants interviennent très peu dans l’urgence (comprise ici comme l’intervention rapide au niveau médico-légal suite à un abus récent). Le premier volet de la recherche a montré que, dans 81,2 % des situations, l’équipe est interpellée plus de 72 heures après les faits. « Les équipes intrahospitalières reçoivent davantage de situations urgentes et lourdes puisqu’elles arrivent majoritairement par le biais du service des urgences de leur hôpital », dit Aurore Dachy.
3.3 Le nombre de prises en charge
Le premier volet de cette recherche avait déjà montré aussi l’énorme disparité du nombre de cas de maltraitance sexuelle pris en charge tant par les structures hospitalières que par les équipes SOS-Enfants : de 0 à 45 pour les uns, de 10 à 248 pour les autres. « Si les hôpitaux accueillent incontestablement des enfants victimes de maltraitance sexuelle, le nombre exact de ces derniers est difficile à préciser. En effet, il n’existe de ‘répertoire’ dans aucun des hôpitaux participants. Ces enfants peuvent accéder à l’hôpital de différentes manières : service des urgences, consultation de pédiatrie, consultation de gynécologie… Il est particulièrement difficile d’établir rétrospectivement la liste des patients abusés », rapporte Aurore Dachy. Il faut aussi relativiser le nombre de prises en charge pour chaque équipe hospitalière puisque le recensement n’est possible que si le regard des intervenants est porté vers ce phénomène : « On n’imaginait pas et donc à ce moment-là ça n’existe pas », relate un pédiatre.
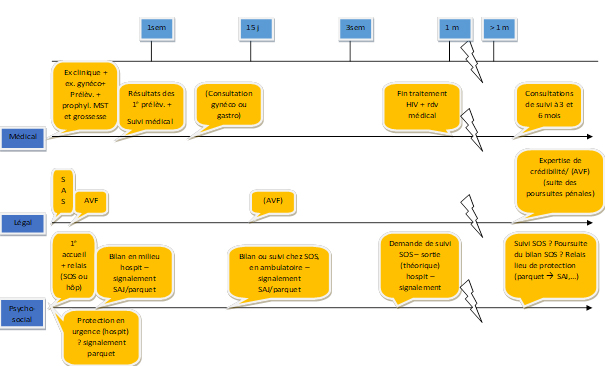
4. Au niveau (médico-)légal
Les explorations corporelles, l’audition vidéo-filmée (AVF) et l’expertise de crédibilité constituent trois devoirs d’enquête capitaux en matière de maltraitance sexuelle infantile. Tous trois ont un impact direct sur les services. Le volet médico-légal influe surtout sur le travail hospitalier. L’AVF et l’expertise de crédibilité peuvent impacter le travail réalisé par l’ensemble des sphères de prise en charge. Mais, « toute situation de maltraitance sexuelle ne requiert pas la réalisation d’un volet (médico)-légal », insiste Aurore Dachy.
4.1 Le set d’agression sexuelle
Une exploration corporelle est mise en œuvre sur réquisitoire du Parquet, uniquement en cas de flagrant délit, ou via l’intervention d’un juge d’instruction. Lorsque les faits sont récents, elle pourra être réalisée via un instrument spécifique : le set d’agression sexuelle (SAS). Ce set permet d’appliquer une démarche uniforme et complète. Il comprend un ensemble exhaustif d’outils de prélèvements. Il réduit aussi les mécanismes de victimisation secondaire. Idéalement, les autorités judiciaires le requièrent pour des faits de pénétration, dans un délai de maximum 72 heures après les faits.
4.2 L’audition vidéo-filmée
L’AVF d’enfants présente de nombreux avantages : elle limite l’effet traumatisant causé par de multiples auditions et restitue fidèlement la parole dès le début de la procédure. Elle a aussi le mérite d’éviter, le cas échéant, la confrontation entre le mineur d’âge et l’auteur présumé des faits, notamment à l’audience. Réalisée dans de courts délais, elle permet de dépasser les difficultés liées aux capacités de mémorisation. L’AVF est une obligation légale (sauf motivation) dans le cadre de maltraitance à caractère sexuel commise sur un mineur. Le Code pénal définit également les professionnels habilités à la pratiquer, les modalités et formalités d’enregistrement, l’accompagnement, le consentement du mineur, le lieu… Une circulaire ministérielle donne également la marche à suivre aux magistrats et aux services de police.
4.3 L’expertise de crédibilité de la parole de l’enfant
Une expertise de crédibilité est généralement demandée dans ce type de dossier. Sa réalisation est abordée dans la circulaire ministérielle relative à l’AVF. Elle peut s’opérer de diverses manières : sur base de l’enregistrement de l’audition vidéo-filmée, en convoquant l’enfant suite à l’audition…
5. Au niveau médical
Les différentes étapes de la prise en charge médicale selon le service où la situation est révélée.
5.1 Une base écrite pour travailler
L’ensemble des équipes rencontrées possède un protocole de prise en charge de l’agression sexuelle aux urgences. Certains protocoles sont cependant incomplets, voire obsolètes. Ils ne comportent pas tous un volet pédiatrique. L’analyse de plusieurs d’entre eux montre un décalage entre théorie et pratique. « Ceci peut s’expliquer par le fait que ces textes ne présentent pas toujours un angle pratico-pratique, ne jouant donc pas un réel rôle de guide pour le médecin recevant l’enfant aux urgences. Par exemple, ils n’indiquent pas au pédiatre quand il faut informer les services de l’aide à la jeunesse et/ou les autorités judiciaires d’une situation. Certains intervenants n’ont pas connaissance du protocole dans leur service, d’autres ne savent pas où le document se trouve… », constate la chercheuse. Le recours à un superviseur semble un réflexe plus systématique que la lecture du protocole aux urgences. Enfin, des médecins notent la difficulté de recourir à un protocole « général » au regard de situations « particulières ».
5.2 Transfert d’une situation
Tous les hôpitaux ne peuvent assurer la prise en charge de ces enfants. Deux types de transferts doivent être considérés. Le premier en cas de nécessité d’une prise en charge médico(-légale). Le second concerne l’« après » passage aux urgences, la prise en charge médico-psychosociale. Davantage de transferts auraient lieu via des services type SOS-Enfants afin de faire procéder à un bilan durant l’hospitalisation de l’enfant.
5.3 Prise en charge par le médecin aux urgences
Si l’heure d’arrivée le permet (en journée, la semaine), les services font en sorte que l’enfant soit pris en charge par la personne la plus expérimentée. Ces prises en charge restent complexes lorsqu’elles sont assurées par des personnes non spécifiquement formées. La majorité des intervenants médicaux posent les actes urgents (prophylaxie préventive), attendent la reprise de la situation par une personne plus spécialisée et peuvent hospitaliser l’enfant en cas de danger ou de doutes.
Anamnèse. Une anamnèse sociale et médicale complète et détaillée, dans un cadre adapté à l’enfant, est préalable à tout examen médical. C’est une étape primordiale pour mettre l’enfant en confiance. Une anamnèse séparée de celle des parents est privilégiée.
Examen physique complet. Il est réalisé lors de l’admission de l’enfant aux urgences et comprend un examen génito-anal externe.
Examen gynécologique. Si la situation le nécessite, un examen gynécologique est pratiqué en urgence, à l’arrivée de l’enfant. Il est d’office réalisé quand un SAS est requis (intervention d’un gastro-pédiatre ou d’un chirurgien pédiatrique en cas de pénétration anale).
Prélèvements complémentaires et prophylaxie préventive. « Soulignons l’urgence d’une telle mise en place, surtout pour la trithérapie anti-HIV qui doit être administrée dans les 72 heures suivant les faits, et idéalement dans les 48 heures pour être efficace », dit Aurore Dachy. Si les faits concernés datent, le service attend les résultats des prélèvements.
Suivi. Examens complémentaires et administration de traitements font partie du suivi médical à assurer pour ces enfants. Au niveau de la maltraitance sexuelle, peu de prises en charge nécessitent un suivi médical sur le long terme. La situation est cependant différente pour le suivi trithérapeutique anti-HIV. Des consultations de suivi doivent être organisées quelques jours après la mise en route du traitement ainsi que, théoriquement, à 1, 3 et 6 mois. « Pratiquement partout, c’est le même constat : il est rare que les gens se présentent jusqu’au bout du suivi », déplore la chercheuse.
5.4 Prise en charge sida
Pour que la trithérapie soit remboursée au patient, elle doit être administrée par un des centres de référence sida reconnus : UCL, Saint-Pierre, Erasme, ULB, UZ VUB, UGent, KULeuven, ULg et Charleroi. Certains hôpitaux non reconnus comme centres de référence ont signé des accords de collaboration pour bénéficier de kits de démarrage dans leur service d’urgences. Le suivi peut être assuré dans le centre de référence par la suite (exemple : la collaboration entre le CHU de Liège et le CHR La Citadelle).
5.5 Prise en charge médicale au sein des équipes SOS-Enfants
Pour être agréée, une équipe SOS-Enfants doit être composée, d’un point de vue médical, d’un généraliste ou d’un pédiatre et d’un (pédo)psychiatre. En pratique, leur présence reste faible au regard du nombre d’assistants sociaux et de psychologues présents. « Examiner l’enfant présente de nombreux avantages : l’importance de l’alimentation du diagnostic par le volet médical, les questions somatiques qui peuvent avoir été impactées par la maltraitance sont abordées, l’enfant se confie différemment à un psychologue qu’à un médecin, on met l’accent sur le rapport au corps… », dit Aurore Dachy. Plusieurs équipes fonctionnent de la même manière : les enfants sont vus par le pédiatre à la demande de ses collègues d’autres disciplines ou dans le cadre d’un bilan/d’une expertise SAJ/SPJ ou d’une expertise à destination du tribunal de la famille et/ou de la jeunesse (d’office ou sur demande). Les médecins peuvent jouer un rôle dans le développement d’un « réflexe médical » dans l’équipe, un concept défini comme « l’attention portée par les intervenants à la dimension médicale lors de la prise en charge d’une situation, et ce dès son signalement ». Car tous les intervenants ne semblent pas sensibilisés de la même manière à cet aspect.
De manière générale, le réflexe médical est assuré lorsque l’enfant passe aux urgences. Il est déjà moins prégnant si l’enfant est hospitalisé de manière programmée. Il l’est encore moins dans un suivi/une évaluation ambulatoire, même pour les équipes SOS-Enfants intrahospitalières, surtout si la maltraitance sexuelle s’ajoute à d’autres formes de maltraitances ou à des difficultés psychosociales rencontrées par la famille.
5.6 Prise en charge médicale via les consultations et l’hospitalisation somatique
Le service des urgences est loin de constituer la seule porte d’entrée hospitalière possible pour ces situations de maltraitance.
L’arrivée d’enfants par les consultations. Peu d’enfants arriveraient par ce biais, quelle que soit la spécialité concernée. Les délais pour obtenir un rendez-vous sont souvent (trop) longs. Le réflexe du médecin exposé à une telle situation reste l’envoi vers un pédiatre spécialisé (d’une équipe SOS-Enfants, par exemple) ou vers les urgences de l’hôpital.
Les situations révélées en cours d’hospitalisations somatiques. L’hôpital est un lieu d’observation des comportements de l’enfant qui peuvent être relayés par l’ensemble du corps médical s’il est formé à un tel dépistage. Ces relais se font généralement vers la cellule médico-psychosociale de l’institution.
5.7 Perte du sens médical et méconnaissance des situations de maltraitance
Différents points peuvent entraver la prise en charge.
Le manque de connaissance persistant. Malgré de nombreuses formations et un travail continu réalisé par les équipes pluridisciplinaires spécialisées, les hôpitaux restent parfois peu sensibilisés et formés à affronter de telles situations. Le turn-over des assistants en médecine pourrait expliquer en partie ce constat. « Il reste aussi que tous les médecins ne sont pas formés et qu’ils ne sollicitent pas forcément les (bons) relais même si ceux-ci existent », relève Aurore Dachy, qui avance aussi d’autres hypothèses : « Différents médecins considèrent que la maltraitance ne relève pas de la sphère médicale… » Pourtant, l’OMS la définit bien comme « toutes les formes de mauvais traitements physiques et/ou affectifs, de sévices sexuels, de négligence ou de traitement négligent, ou d’exploitation commerciale ou autre, entraînant un préjudice réel ou potentiel pour la santé des enfants, sa survie, son développement ou sa dignité dans le contexte d’une relation de responsabilité, de confiance ou de pouvoir » (9).
Les affects liés au phénomène de la maltraitance sexuelle. Ils peuvent faire perdre au médecin ses réflexes médicaux. En effet, « la méconnaissance persistante, de la part de certains parents et de certains professionnels, de la richesse de la sexualité infantile et de ses fantasmes entraîne trouble, gêne, confusion et interprétations de toutes sortes » (10). Des intervenants se montrent réticents à entamer certains pans de la prise en charge médicale, comme la réalisation d’un examen gynécologique, jugé trop intrusif, traumatisant pour l’enfant et ne donnant pas assez de résultats. « Mais, si l’examen médical n’est pas un outil de dépistage, il peut être, et il faut insister, un moyen de diagnostic ou même de preuve formelle dans certains cas » (11)
6. Au niveau psychosocial
Comment procèdent les acteurs en équipes SOS-Enfants, aux urgences ou en salle d’hospitalisation ?
6.1 Les équipes SOS-Enfants
Elles ont les missions suivantes :
– Assurer la prévention individuelle et le traitement des situations de maltraitance d’initiative ou lorsque l’intervention est sollicitée par toute personne, institution ou service, ou encore lorsque l’intervention est demandée par le conseiller de l’aide à la jeunesse en référence à l’article 36, §3, du décret du 4 mars 1991 ou par le directeur en application d’une décision judiciaire, en vertu de l’article 38 du décret du 4 mars 1991 relatif à l’aide à la jeunesse.
– Etablir un bilan pluridisciplinaire de la situation de l’enfant et de sa situation dans son milieu familial de vie.
– Veiller à apporter une aide appropriée à l’enfant victime ou en situation de risque de maltraitance ; pour ce faire les équipes apportent une aide à son milieu familial de vie, en créant si nécessaire des synergies avec le réseau socio-médico-psychologique, sauf si cela porte atteinte à l’intérêt de l’enfant.
– Etablir toute collaboration utile, et plus particulièrement avec les travailleurs médico-sociaux de l’Office de la Naissance et de l’Enfance (ONE), les conseillers et les directeurs de l’aide à la jeunesse…
– Apporter leur collaboration à l’ONE, aux services du Gouvernement de la Fédération Wallonie-Bruxelles et aux CAAJ (Conseils d’Arrondissement de l’Aide à la Jeunesse) pour l’organisation de campagnes de prévention et d’information et pour la formation des intervenants professionnels en matière de maltraitance d’enfants.
– Faire progresser les connaissances scientifiques sur le sujet par des publications, conférences, formations, journées d’études à destination des intervenants.
Une équipe SOS-Enfants peut, à titre complémentaire, assurer une aide préventive aux futurs parents dont le milieu ou le comportement engendre un risque de maltraitance pour l’enfant à naître, par le développement d’actions en réseau et la prise en charge thérapeutique de mineurs d’âge auteurs d’infractions à caractère sexuel.
6.1.1 Le signalement
Il s’agit de l’« acte de communication au cours duquel une personne professionnelle ou non formule une demande, signale une inquiétude, un acte ou un risque de maltraitance (avéré ou non) auprès d’une équipe SOS-Enfants ».
Selon les cas, l’hôpital est le premier ou le deuxième signaleur des situations de maltraitance aux équipes SOS-Enfants intrahospitalières. Pour les équipes extrahospitalières, les signalements provenant des hôpitaux restent très faibles (autour de 5 %).
Les signalements amenés par des non-professionnels émanent plus d’une fois sur deux de mères. Les signaleurs professionnels représentent entre la moitié et les deux tiers des signalements. Ce chiffre semble plus important dans les équipes effectuant davantage un travail de diagnostic, dans un cadre hospitalier. Le réseau scolaire et les services de l’aide à la jeunesse constituent deux signaleurs majeurs auprès de ces équipes : ils représentent plus de 10 % des signalements émanant de professionnels. Les signalements émanant du réseau d’aide psychologique et du service de protection judiciaire dépassent très rarement les 10 %.
6.1.2 Leur travail
Les équipes interviennent théoriquement en trois temps :
– L’analyse de la demande. Elles interviennent soit d’initiative, soit à la demande d’un service ou d’un particulier ayant constaté ou suspecté une maltraitance chez un enfant. Elles interviennent également à la demande de l’enfant lui-même. Dans un premier temps, elle apportent un soutien au signaleur.
– L’évaluation et le diagnostic. Sur base de cette première analyse, l’équipe SOS-Enfants réalise une évaluation clinique de la situation vécue par l’enfant et sa famille grâce à différentes rencontres avec l’enfant, ses parents ou ceux qui en ont la responsabilité, des professionnels concernés (centres PMS, médecins traitants,…) ou l’entourage. Ces informations offrent une vision globale du problème, au plus près de la réalité.
– Le projet thérapeutique. L’équipe décide ensuite de manière pluridisciplinaire d’une orientation quant à l’ensemble des dispositifs à mettre en œuvre pour assurer la protection de l’enfant et lui apporter une aide appropriée : psychothérapie ou travail médico-psychosocial avec la famille. L’équipe peut en assurer une prise en charge partielle ou totale ou en référer à d’autres service tels que les autorités judiciaires, les CPMS (centres psycho-médico-sociaux), le SAJ, les hôpitaux, les AMO, les centres de santé mentale.
6.2 La prise en charge psychosociale aux urgences
La présence aux urgences d’un intervenant psychosocial pour assurer la prise en charge d’un enfant victime de maltraitance est très rare mais il est en général possible d’y faire appel.
En journée et en semaine. Quand les hôpitaux disposent d’une équipe SOS-Enfants, celle-ci se déplace aux urgences afin de rencontrer l’enfant (et sa famille). Si une prise en charge ne peut être assurée directement, les équipes tentent au moins d’établir un premier contact et de fixer un rendez-vous si nécessaire. La sollicitation d’une équipe SOS-Enfants permet aussi de débattre de l’opportunité ou non d’une hospitalisation. « L’orientation vers une équipe SOS-Enfants doit constituer une des options envisagées au niveau du diagnostic différentiel établi aux urgences », note Aurore Dachy. Pour ce faire, le corps médical devra préalablement rencontrer l’enfant, faire une anamnèse médicale et sociale détaillée et réaliser un examen physique complet. Lorsqu’ils ne disposent pas d’équipe SOS-Enfants au sein de leur structure, les hôpitaux ont généralement à leur disposition un service spécialisé interne à même de réaliser un travail équivalent.
La nuit et le weekend. En dehors des heures d’ouverture des services pluridisciplinaires dédiés, la prise en charge psychosociale reste difficile. En outre, le volet médical est assuré par des praticiens moins spécialisés. En cas de doute quant à la protection ou à l’état physique ou mental de l’enfant, il est assez fréquent qu’une décision d’hospitalisation provisoire soit prise. « Lorsqu’un relais est établi, il reste logiquement fonction des connaissances de l’intervenant prenant en charge l’enfant aux urgences », rappelle la chercheuse.
6.3 La prise en charge (médico-)psychosociale par les salles d’hospitalisation
« L’évolution des besoins de santé de la population a également contribué à modifier la nature des hospitalisations […]. Ces changements amènent à porter un regard nouveau sur la pathologie psychosociale, plus résistante aux progrès techniques et de plus en plus fréquemment rencontrée dans les milieux hospitaliers pédiatriques, mal préparés à faire face à ce type de problèmes. » (12)
Hormis la nécessité d’assurer certains soins médicaux, le fait de privilégier un travail en milieu hospitalier par rapport à l’option ambulatoire se justifie de différentes manières : besoin d’une protection, d’une évaluation dans un cadre « neutre », d’une évaluation plus poussée de la situation que ce que permet le travail en ambulatoire… « Actuellement, la grande majorité des hospitalisations sont réalisées avec un cadre SAJ ou judiciaire, que cela soit à l’initiative de l’hôpital et de son équipe spécialisée, ou à celle du SAJ ou du monde judiciaire », remarque A. Dachy.
7. La question protectionnelle
Quels sont les déterminants qui poussent les équipes SOS-Enfants et les services hospitaliers à informer le SAJ ou le Parquet d’une situation ? « Les objectifs principaux du signalement sont de faire cesser les mauvais traitements, de protéger l’enfant, de faciliter le diagnostic, d’organiser la prise en charge et la surveillance ultérieure de la situation. » (13) A la différence de nombreux pays, il n’y a pas en Belgique d’obligation de signalement des cas d’enfants maltraités, mais bien une obligation d’aide (14). « La judiciarisation n’est pas forcément la voie royale pour réaliser un suivi, avance la chercheuse. Elle peut poser des difficultés lorsque la véracité des faits ne peut être démontrée et que la victime a le sentiment de ne plus être crue, quand les procédures judiciaires se prolongent et que les mesures d’aide et de protection restent dans l’attente… »
Au niveau des équipes SOS-Enfants (ou services équivalents)
Les équipes SOS-Enfants s’inscrivent dans le domaine des prises en charge non judiciaires, dans le champ de l’aide et des soins. « Elles se retrouvent de ce fait dans une position d’équilibriste, dit A. Dachy. Leur valeur de base est la confidentialité mais elles jouent un rôle protecteur vis-à-vis de l’enfant. » C’est toute l’ambivalence entre l’aide volontaire et la dimension de contrôle liée au besoin de protection de l’enfant. Deux objectifs parfois difficiles à concilier.
L’aide à la jeunesse. Le SAJ est un service public intervenant uniquement dans le cadre protectionnel, qui propose une aide aux jeunes en difficulté ou en danger, ainsi qu’à leur famille, en orientant vers un des services dit de « première ligne », dont les équipes SOS-Enfants font partie (tout comme les CPMS, les CPAS…). Un de ses objectifs est de faire naître, en collaboration avec le jeune et sa famille, une solution aux problématiques afin d’éviter l’intervention de la justice.
Les services de première ligne peuvent faire appel au SAJ quand ils sont confrontés à une difficulté particulière relative à un enfant. La majorité des équipes SOS-Enfants demandent le soutien du SAJ lorsqu’elles constatent la nécessité de mettre un cadre protectionnel (impossibilité de rencontrer ou de collaborer avec une famille) ou financier (pour une hospitalisation), la nécessité de coordonner la prise en charge d’une famille ou encore de mettre en place certaines mesures. Les notions de cadre et de triangulation sont particulièrement importantes dans la clinique de la « non-demande ». Le SAJ semble l’acteur le mieux placé pour réaliser un tel travail, en tant que fil rouge.
Le Parquet. Au-delà de l’aide que doit apporter l’intervenant à l’enfant, il peut informer le Parquet d’une situation de maltraitance sexuelle s’il répond par l’affirmative aux questions suivantes (15) :
– A-t-il constaté une situation de danger grave et imminent qui a des répercussions sur l’intégrité physique ou mentale du mineur ? D’autres enfants de l’entourage sont-ils également concernés ?
– Fait-il le constat qu’il n’est pas en mesure de protéger le mineur ?
– Fait-il le constat, qu’interpellé par ses soins, un autre service du secteur médico-psychosocial, tout tiers, le conseiller de l’aide à la jeunesse en Fédération Wallonie-Bruxelles (…) ne peuvent pas davantage protéger le mineur ?
Ce sont donc là les critères de proportionnalité et de subsidiarité qu’il y a lieu d’évaluer pour chaque situation particulière.
Le double signalement. Un protocole d’intervention entre le secteur médico-psychosocial et le secteur judiciaire a été signé en 2007 entre le Ministre fédéral de la Justice, les Ministres des Communautés française et germanophone de l’Aide à la Jeunesse et le Ministre wallon de la Santé mentale. Il donne des balises lorsque, exceptionnellement et de manière subsidiaire, la situation doit être portée à la connaissance du Procureur du Roi.
De manière générale, les services d’urgences ne signalent qu’au Parquet. Un éventuel signalement au SAJ n’interviendra que plus tard, lorsqu’un relais est assuré par un service médico-psychosocial et qu’une analyse plus approfondie de la situation est réalisée. Le service des urgences passe généralement par un service pluridisciplinaire spécialisé afin de réaliser un signalement à l’aide à la jeunesse.
8. Quelles collaborations ?
« Aujourd’hui, on constate que les contacts interpersonnels et les liens créés avec l’expérience demeurent l’axe privilégié pour établir des collaborations efficaces » (16). Trois niveaux de collaboration sont essentiels : le niveau théorique, les temps de rencontre et de partage, et la transmission d’informations.
Différents écrits réglementent les collaborations et partenariats entre les trois secteurs : médical, psychosocial et (médico-)légal.
– Protocole d’intervention entre le secteur médico-psychosocial et le secteur judiciaire (qui implique les trois secteurs rencontrés) ;
– Protocole de collaboration entre les équipes SOS-Enfants, les conseillers et les directeurs de l’aide à la jeunesse (qui implique principalement le milieu psychosocial) ;
– Projet d’accord de coopération entre le parquet et les Cliniques Universitaires Saint-Luc et le CHU Saint-Pierre qui porte sur la réalisation du SAS par les structures hospitalières ;
– Accord de coopération entre une équipe SOS-Enfants et une structure hospitalière.
« Malgré un travail remarquable mené par les différents services, ces collaborations restent parfois compliquées à concrétiser. Il faut pour ce faire qu’au-delà des textes existent une connaissance et une reconnaissance des rôles de chacun », constate la chercheuse. Ce qui passe par l’organisation de temps de rencontre et d’échanges. Ces rencontres communes se construisent sur trois niveaux : des rencontres autour de situations communes aux différents services, afin de coordonner la prise en charge ; des temps de rencontre théoriques pour réfléchir le travail de manière plus holistique ; et des échanges informels entre les services. « Ce dernier temps nous paraît le plus important puisqu’il illustre réellement cette reconnaissance entre professionnels », analyse A. Dachy. Elle a remarqué que des difficultés apparaissaient lors de la nécessité d’un relais. Des contacts réguliers et informels entre intervenants semblent un élément facilitateur d’une meilleure prise en charge de l’enfant victime, mais l’inscription d’une telle démarche dans un texte ne suffit pas. « Cette collaboration doit également être guidée par des barrières éthiques, ajoute-t-elle. La transmission d’informations ne sera par exemple pas envisageable pour certains acteurs du système qui poursuivent parfois des intérêts divergents. Il est en effet logique que chacun garde sa place, son rôle pour limiter la confusion. » Ce travail de réseau peut s’avérer complexe lorsque tous les intervenants ne sont pas soumis aux mêmes règles.
9. Pistes de travail et recommandations
Ceci constitue un point de départ, une base pour un travail plus approfondi par tous les acteurs concernés. Ces recommandations portent sur les processus et les stratégies d’intervention, pas sur les contenus des prises en charge. Elles portent essentiellement sur le travail des équipes SOS-Enfants et des hôpitaux, la cible de la recherche. Elles sont basées sur un travail auprès d’équipes spécialisées. Certaines s’adressent à des équipes moins formées mais peuvent faire office de piqûre de rappel pour l’ensemble des services concernés. Les services évalueront comment s’organiser en interne et en collaboration avec les autres membres du réseau, en fonction des particularités locales. « Toutes les recommandations n’ont pas été avalisées par les acteurs de terrain, note A. Dachy. Nous les indiquons cependant car il nous semble qu’au regard des résultats de la recherche, et si l’on poursuit l’intérêt supérieur de l’enfant, celles-ci répondent au mieux à ses besoins. »
9.1 Différents niveaux
Ces recommandations se présentent sous la forme d’une « boîte à outils » et doivent être pensées de manière connectée. Elles pourront être hiérarchisées selon différents niveaux :
– Celles qui peuvent s’appliquer dans l’immédiat, l’idée étant d’améliorer et/ou de favoriser ce qui existe déjà.
– Les projets qui nécessitent un certain développement et une réflexion au sein des structures mais qui n’engendrent pas de « révolution » du cadre actuel de prise en charge. Celles-ci peuvent être mises en place par les services existants dans un délai rapproché.
– Les projets plus « idéalisés », plus conséquents d’un point de vue financier ou politique, mais nécessaires au regard des résultats de recherche obtenus.
9.2 Principes et lignes directrices guidant la prise en charge
Quelques grands principes devant guider les services traitant de situations de maltraitance sexuelle infantile :
– Des formations et une sensibilisation sur le sujet doivent être assurées à l’ensemble des acteurs potentiellement concernés.
– Les acteurs doivent veiller à l’application sur le terrain des grands principes juridiques protégeant les droits de l’enfant, garantis notamment par la Convention internationale relative aux droits de l’enfant.
– Les interventions doivent être coordonnées entre les différents professionnels impliqués dans une situation afin de limiter au maximum les effets délétères pour l’enfant (maltraitance institutionnelle, enfant non pris en charge d’un point de vue médical ou psychosocial).
– Le rôle et les missions remplies par chaque service doivent être lisibles pour les familles, qui doivent comprendre le processus de la prise en charge. Elles sont également impliquées dans la prise de décisions, sauf si cela risque de mettre à mal l’intérêt de l’enfant.
– Tout en tenant compte des spécificités locales, les prises en charge doivent être a minima unifiées pour une meilleure compréhension du système par les bénéficiaires.
– La nécessité du caractère global, complet et multidimensionnel de la prise en charge doit dès lors être rappelée.
– Favoriser les lieux et temps de concertation et de coordination, le travail en réseau (tout en respectant les balises éthiques qui limitent le transfert d’informations lorsque les services poursuivent une finalité différente).
– Le cadre de prise en charge doit être adapté à l’enfant afin de limiter au maximum le risque de victimisation secondaire. Ceci se matérialise par un accueil de qualité dans un lieu adapté, par le fait de ne pas multiplier les lieux de prise en charge et le nombre d’intervenants nécessaires.
9.3 Recommandations sur base de trajectoires
La diversité des portes d’entrée détermine les multiples trajectoires possibles. Dans l’idée de faciliter le travail quotidien, en synthétisant les bonnes pratiques et en débusquant les « pièges » à éviter, les chercheurs ont détaillé, pour plusieurs trajectoires de prise en charge, les points d’attention à garder en tête. « Celles-ci se veulent assez généralistes, nous ne pouvons pas nous immiscer dans les différents domaines de prise en charge. Ce sont des propositions, une matière mobilisable par les acteurs eux-mêmes, sur le terrain », relativise Aurore Dachy.
9.3.1 Recommandations communes
– Dès qu’un relais doit être réalisé entre deux services, le service envoyeur s’assure de l’effectivité du suivi. La connaissance et la reconnaissance entre les acteurs facilitent les échanges.
– Clarifier les rôles de chaque service permet une meilleure identification des intervenants par les familles.
– Concilier temporalités et logiques de travail des différents services intervenants.
9.3.2 Recommandations spécifiques à l’arrivée aux urgences, en aigu (< de 72h après un viol)
– Une personne doit pouvoir être joignable à toute heure du jour et de la nuit afin de répondre à différents questionnements concernant la prise en charge d’une situation aux urgences.
– La prise en charge doit être multidisciplinaire, mais coordonnée par le pédiatre de garde qui doit veiller à la complétude du dossier médical. Il représente la personne-clé, présente aux urgences et sensibilisée au monde de l’enfant.
– La prise en charge nécessite un personnel formé et sensibilisé. Une attention doit être portée aux assistants en pédiatrie qui se retrouvent souvent seuls les soirs et week-ends.
– Un recensement des situations admises aux urgences devrait être mis sur pied.
Au niveau médical :
– Un protocole complet et actualisé en matière de prise en charge de l’abus sexuel aux urgences est rédigé dans chaque structure hospitalière. Il est connu de tous les intervenants exerçant dans le service mais ne dispense pas de la nécessité de former les professionnels potentiellement exposés à ces situations.
– Le corps médical recevant l’enfant aux urgences ne néglige pas l’importance de la réalisation d’une anamnèse médicale et sociale (éventuellement enfant et parents séparés) préalable pour guider la prise en charge psychosociale et médicale. Si le cadre le permet, cette anamnèse peut être effectuée en binôme médical/psychosocial.
– Certains hôpitaux ne disposent pas des ressources nécessaires (en matériel et/ou en personnel) pour prendre en charge les situations de viol en phase aigüe. Les transferts entre structures hospitalières doivent dès lors être institutionnalisés et organisés : pour quels types de faits réaliser ces transferts ? Pour quelle phase de la prise en charge ? Comment centraliser et informer des lieux d’envoi ? Comment envisager les relais par la suite ? Des documents doivent-ils être remis à l’enfant avant le transfert ? Comment le préparer ?
– Chaque enfant arrivant aux urgences pour des faits de maltraitance sexuelle fait l’objet d’un examen physique complet et détaillé. L’examen comprend toujours un examen génito-anal externe. Le pédiatre examinant l’enfant a connaissance de la symptomatologie type.
– Même si la situation amenée aux urgences présente certains doutes sur la véracité des faits, des prélèvements sont réalisés. Si une procédure pénale est entamée conjointement, les prélèvements sont faits en double.
– Une prophylaxie préventive (MST et grossesse) est mise en place rapidement en cas de doute. Les dosages (éventuellement via protocole) et le lieu de stockage des médicaments sont connus de tous les médecins exerçant au service des urgences.
– Un examen gynécologique ou anal est envisagé afin d’objectiver et d’assurer une prise en charge globale de l’abus, même si l’examen donne souvent peu d’éléments probants.
– La réalisation de ces examens médicaux est pensée en coordination avec la mise en œuvre éventuelle d’un volet légal. C’est-à-dire que l’enfant est examiné un minimum de fois. Lorsque c’est possible, les prises en charge thérapeutique et légale se font dans un même temps. Les intervenants restent vigilants quant à ce que le report de certains examens n’entraîne pas l’omission de plusieurs d’entre eux.
– Après le passage de l’enfant aux urgences, un suivi rapproché dans la même institution est assuré. Une personne de référence est identifiée pour le suivi (indiquée dans le protocole). Ce médecin possède une connaissance fine des pathologies types et a une fibre sociale. Eventuellement, un intervenant fait le lien entre les urgences et le suivi médical (infirmier, médecin). Le médecin des urgences reste responsable du relais à assurer.
– Le rendez-vous de suivi médical est fixé au moment de la prise en charge aux urgences.
– Un dispositif établissant les démarches à suivre en cas de non-présentation de la famille à la consultation de suivi est établi.
– L’hospitalisation provisoire pour une meilleure prise en charge de l’enfant est envisagée.
– Les médecins de salle restent attentifs au suivi médical de l’enfant en cas d’hospitalisation
Au niveau (médico-)légal :
– La prise en charge légale ne dispense pas d’une prise en charge médicale et psychosociale.
– Les examens légaux sont idéalement réalisés en milieu hospitalier.
– Des prélèvements à titre conservatoire peuvent être privilégiés en fonction des résultats de l’anamnèse et si une plainte n’est pas déposée. Un courrier explicatif aux parents est rédigé si de tels prélèvements ont lieu. La valeur probatoire reste cependant à discuter puisqu’elle fait débat.
– Le réquisitoire portant sur la réalisation d’un SAS doit être délivré le plus rapidement possible. Au besoin, le service des urgences prend directement contact avec le magistrat (de garde) afin de s’assurer de la rapidité de ce suivi.
– Les explorations corporelles (y compris le SAS) sont idéalement réalisées par des médecins légistes ou, vu la pénurie que connaît la profession, par des gynécologues ou pédiatres formés. Il pourrait être décidé d’identifier quelques centres par région comme lieux de référence pour réaliser ces examens. Afin de favoriser une prise en charge coordonnée avec le volet médical, ces centres pourraient être ceux qui disposent d’un kit de démarrage pour la trithérapie anti-HIV.
– Lorsque le Parquet requiert une AVF, sa réalisation doit être pensée en lien avec le reste du volet légal
Volet psycho-social et protectionnel
– Le médecin recevant l’enfant aux urgences doit pouvoir bénéficier d’un soutien dans la décision de réaliser ou non un signalement à l’aide à la jeunesse, ou au secteur judiciaire. Dans l’immédiat, le médecin trouve des informations dans un protocole complet et/ou contacte un superviseur. Si la question d’un signalement se joue plus tard, le service des urgences et les autres en charge de la situation débattront ensemble de son opportunité.
– Tout cas de maltraitance (avérée ou suspectée) amené aux urgences doit être relayé à une équipe pluridisciplinaire spécialisée (interne ou externe, SOS-Enfants ou service équivalent), avec l’accord des bénéficiaires si la situation le permet. La possibilité d’un premier contact ou la fixation d’un premier rendez-vous est valorisée.
– Idéalement, une prise en charge psychosociale est assurée 24h/24. Si une première intervention de ce type n’est pas possible aux urgences, un relais doit être assuré de manière systématique le plus rapidement possible.
– Le médecin assure la protection de l’enfant en urgence, éventuellement via son hospitalisation, le temps nécessaire.
– Si le médecin ne peut bénéficier du soutien d’un superviseur, il peut se référer à un protocole reprenant des critères (non exhaustifs) qui « justifient » l’hospitalisation (lésions, risque de récidive, souffrance physique ou psychique).
– Le personnel de salle est sensibilisé à la prise en charge de ces enfants.
9.3.3 Recommandations spécifiques à l’arrivée aux urgences plus de 72 heures après les faits (ou pour des faits chroniques)
Si un transfert a lieu vers une autre structure hospitalière, la structure envoyeuse assure malgré tout le volet médical de la prise en charge. Chaque structure peut réaliser une prise en charge « généraliste » avant d’envoyer l’enfant.
Ce qui diffère au niveau médical :
– Trop souvent encore, quand les faits datent et/ou si la situation présente une maltraitance multiple, les oublis sont plus importants.
– Un examen est reporté s’il ne peut être réalisé par un médecin plus spécialisé. Le rendez-vous est fixé au plus vite.
– Il reste important de faire procéder à un examen gynécologique si un enfant est considéré comme à risque ou que des faits de pénétration, même anciens, semblent avoir eu lieu.
– Les prélèvements sont réalisés si un acte de pénétration est suspecté. Le médecin connaît les prophylaxies à éventuellement mettre en route, en fonction des résultats, et assure le suivi nécessaire.
Ce qui diffère au niveau légal :
– Le volet médical et le volet légal doivent être coordonnés. Les actes médico-légaux sont réalisés en milieu hospitalier : soit par un légiste, soit dans le cadre d’une collaboration entre pédiatre et gynécologue.
9.3.4 Recommandations spécifiques à l’arrivée par l’hospitalisation ou les consultations
– Les professionnels des salles d’hospitalisation et les médecins de consultation sont formés, de manière continue, à la détection des situations de maltraitance sexuelle et à la manière dont celles-ci peuvent être relayées aux services compétents. Ceux-ci sont clairement identifiés.
– Le médecin identifie les personnes de référence à informer au sein de sa structure en cas de doute sur une situation.
– Si l’enfant maltraité ou suspecté de l’être est hospitalisé, le médecin signale sans délai la situation aux services compétents. Si la situation ne met pas en danger l’enfant, il demande préalablement l’accord de l’enfant et de sa famille.
9.3.5 Recommandations spécifiques à l’arrivée via SOS-Enfants
– Toute situation prise en charge par une équipe SOS Enfant est évaluée.
– Les équipes SOS-Enfants restent attentives à assurer ou maintenir le caractère pluridisciplinaire de leur prise en charge, tant dans la phase de diagnostic que dans le suivi thérapeutique. La pluridisciplinarité permet d’éviter de multiplier les lieux de prise en charge de l’enfant.
– Les conventions avec les structures hospitalières contiennent des balises facilitant les collaborations entre les deux types de services.
Le volet médical :
Il faut conserver la dimension médicale dans la prise en charge par les équipes SOS-Enfants. Ceci se matérialise de la façon suivante :
– La dimension médicale fait partie du bilan pluridisciplinaire.
– Il faut être aussi attentif aux aspects médicaux durant les suivis thérapeutiques.
– Avoir une vision claire des médecins spécialisés qui peuvent intervenir. Si un relais doit être organisé, l’équipe s’assure de son effectivité.
– Questionner le volet médical lors de tout signalement. Développer le réflexe médical.
– Systématiser une visite médicale par situation.
– Il ne relève pas de la responsabilité des équipes SOS-Enfants d’assurer le suivi médical dans la durée. Elles peuvent cependant faire le lien avec le milieu médical concerné.
– Concernant les envois et renvois vers/de la structure hospitalière, voir le projet de convention de collaboration entre les hôpitaux et les équipes SOS-Enfants (point 9.5).
Les volets psychosocial et protectionnel :
– L’équipe SOS-Enfants reste attentive au respect d’une de ses spécificités : la confidentialité. Si l’équipe ne peut intervenir seule, elle respectera le principe de déjudiciarisation. Même en urgence, l’équipe évaluera la possibilité d’entamer un travail dans le cadre de l’aide consentie.
– Si la situation est judiciarisée, l’équipe sera attentive au respect du protocole conclu entre le secteur psycho-médico-social et judiciaire.
– Les équipes SOS-Enfants maintiennent des rencontres avec le SAJ pour discuter des situations communes mais également pour penser les modalités d’intervention et de collaboration dans des situations de plus en plus complexes.
– Si une plainte est déposée au pénal, tout en respectant les balises propres à chaque secteur (secret professionnel), l’équipe SOS-Enfants collabore avec les secteurs policier et judiciaire afin d’assurer à l’enfant la prise en charge la plus cohérente possible. On pourrait parler ici d’une collaboration « organisationnelle ».
– Les services veillent à ne pas soumettre l’enfant à plus d’examens et d’auditions que nécessaire.
9.4 Un protocole de prise en charge de l’abus sexuel aux urgences
Ce type de document est capital pour favoriser une prise en charge de qualité, il doit être tenu à jour (nouveaux traitements, remplacement de personnel). Il doit aussi être diffusé et accessible. Deux volets le composent : un volet synthétique (algorithme) des différentes phases d’intervention et des principaux questionnements, et un volet plus détaillé où l’intervenant peut y puiser l’information si des questions spécifiques se posent.
Les chercheuses ont mis en avant les points qu’il devrait contenir.
Au niveau médical :
– Examen physique général dont fait partie l’examen génito-anal + examen gynécologique ;
– Examens complémentaires et prophylaxies ;
– Consultation de suivi (+ contacts à assurer et lien entre urgences et consultations de suivi) ;
– Modèle de constat ?
Au niveau médico-légal :
– Qui ? Légiste ou médecin formé ? Assure-t-il également le volet médical ?
– Si possible dans un temps conjoint de la prise en charge médicale ;
– En milieu médical (urgences ou service de pédiatrie).
Au niveau psycho-social et protectionnel :
– Critères qui justifient l’hospitalisation/le lieu de protection ;
– Mode de relais vers une équipe médico-psycho-sociale ;
– Signalement SAJ/Parquet (procédure et opportunité des deux options)
– Importance de penser comment se joue la coordination entre les différents niveaux de prise en charge.
9.5 Conventions de collaboration entre équipes SOS-Enfants et services hospitaliers
Elles peuvent constituer un instrument-clé de la collaboration, notamment dans quatre types de situation :
– L’équipe SOS-Enfants envoie à l’hôpital pour un bilan médico-psycho-social qui ne peut être réalisé en ambulatoire (ou qui nécessite une mise au point médicale) et/ou en cas d’urgence de mise à l’abri de l’enfant.
– L’équipe SOS-Enfants envoie à l’hôpital pour la réalisation de certains actes médicaux.
– L’hôpital envoie à SOS-Enfants pour la prise en charge (de type de diagnostic ou thérapeutique) directement après l’intervention aux urgences pédiatriques.
– L’hôpital envoie à SOS-Enfants une demande de prise en charge dans une optique thérapeutique, après un travail de bilan réalisé en milieu hospitalier.
« Ce point dépasse le strict cadre de la maltraitance sexuelle pour traiter l’ensemble des maltraitances infantiles, note Aurore Dachy. Ceci aura un impact au niveau médical, par exemple, puisque la prise en charge médicale peut s’avérer plus longue pour d’autres formes de maltraitance que pour la maltraitance sexuelle.
9.6 Création d’un centre d’expertise
Ces recommandations nécessitent une refonte plus importante du système actuellement en place. « L’idée de la création d’un centre d’expertise provient de différents constats. Tout d’abord, la réflexion s’est portée sur les situations de viol en phase aigüe. Ce type de situation nécessite une coordination entre les pôles de prise en charge dans un temps très limité. La prise en charge doit être envisagée de manière holistique. Pourtant, dans la pratique, les acteurs méconnaissent certaines procédures. Des difficultés sont rencontrées dans les différents domaines de prise en charge et dans l’articulation entre les acteurs provenant des divers secteurs », analyse la chercheuse.
Elle propose un schéma mettant en avant les différents aspects de la prise en charge devant éventuellement être coordonnés.